WikiDer > Опухоль головного мозга
| Опухоль головного мозга | |
|---|---|
| Другие имена | Внутричерепное новообразование, опухоль головного мозга |
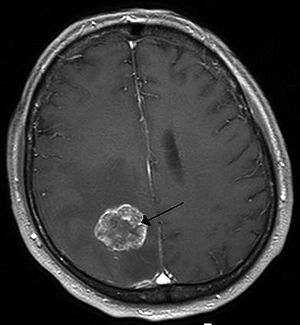 | |
| Мозг метастаз справа полушарие головного мозга из рак легких, показано на магнитно-резонансная томография | |
| Специальность | Нейрохирургия, онкология |
| Симптомы | Зависит от вовлеченной части мозга, головные боли, припадки, проблема с зрение, рвота, умственный изменения[1][2] |
| Типы | Злокачественный, доброкачественный[2] |
| Причины | Обычно неизвестно[2] |
| Факторы риска | Нейрофиброматоз, воздействие на винилхлорид, Вирус Эпштейна-Барра, ионизирующего излучения[1][2][3] |
| Диагностический метод | Компьютерная томография, магнитно-резонансная томография, биопсия ткани[1][2] |
| Уход | Хирургия, радиационная терапия, химиотерапия[1] |
| Медикамент | Противосудорожные препараты, дексаметазон, фуросемид[1] |
| Прогноз | Средний пятилетняя выживаемость 33% (США)[4] |
| Частота | 1,2 миллиона случаев рака нервной системы (2015)[5] |
| Летальные исходы | 229,000 (2015)[6] |
А опухоль головного мозга возникает, когда аномальные клетки образуются в мозг.[2] Есть два основных типа опухоли: раковый (злокачественные) опухоли и доброкачественный (незлокачественные) опухоли.[2] Раковые опухоли можно разделить на первичные опухоли, которые начинаются в мозгу, и вторичный опухоли, которые чаще всего распространяются из опухолей, расположенных за пределами головного мозга, известных как метастаз в мозг опухоли.[1] Все типы опухолей головного мозга могут вызывать симптомы, которые различаются в зависимости от пораженной части мозга.[2] Эти симптомы могут включать: головные боли, припадки, проблемы с зрение, рвота и умственный изменения.[1][2][7] Классическая головная боль усиливается по утрам и проходит со рвотой.[2] Другие симптомы могут включать затруднения при ходьбе, речи или ощущениях.[1][3] По мере прогрессирования болезни бессознательное состояние может возникнуть.[3]
Причина большинства опухолей головного мозга неизвестна.[2] Необычный факторы риска включать воздействие винилхлорид, Вирус Эпштейна-Барра, ионизирующего излучения, и наследственные синдромы, такие как нейрофиброматоз, туберозный склероз, и болезнь фон Гиппеля-Линдау.[1][2][3] Исследования по экспозиция мобильного телефона не показали явного риска.[3] Наиболее распространенные типы первичных опухолей у взрослых: менингиомы (обычно доброкачественные) и астроцитомы Такие как глиобластомы.[1] У детей наиболее часто встречается злокачественная медуллобластома.[3] Диагноз обычно ставится медицинское обследование вместе с компьютерная томография (CT) или магнитно-резонансная томография (МРТ).[2] Затем результат часто подтверждается биопсия.[1] На основании полученных данных опухоли делятся на: разные степени тяжести.[1]
Лечение может включать некоторую комбинацию хирургия, радиационная терапия и химиотерапия.[1] Если возникают судороги, противосудорожное средство может потребоваться лекарство.[1] Дексаметазон и фуросемид - лекарства, которые можно использовать для уменьшения опухоли вокруг опухоли.[1] Некоторые опухоли растут постепенно, требуя только наблюдения и, возможно, не нуждаясь в дальнейшем вмешательстве.[1] Лечение, использующее иммунную систему человека изучаются.[2] Результат значительно варьируется в зависимости от типа опухоли и степени ее распространения на момент постановки диагноза.[3] Хотя доброкачественные опухоли растут только в одной области, они могут быть опасными для жизни из-за своего местоположения.[8] Глиобластомы обычно имеют очень плохие результаты, в то время как менингиомы обычно имеют хорошие результаты.[3] Среднее пятилетняя выживаемость для всех видов рака мозга в Соединенных Штатах - 33%.[4]
Вторичный, или метастатический, опухоли головного мозга примерно в четыре раза чаще, чем первичные опухоли головного мозга,[2][9] около половины метастазов происходят из рак легких.[2] Первичные опухоли головного мозга встречаются примерно у 250 000 человек в год во всем мире, что составляет менее 2% случаев рака.[3] У детей младше 15 лет опухоли головного мозга уступают только острый лимфобластный лейкоз как наиболее частая форма рака.[10] В Австралии средняя экономическая стоимость рака мозга в течение всей жизни составляет 1,9 миллиона долларов, что является самым высоким показателем среди всех видов рака.[11]
Признаки и симптомы
Признаки и симптомы опухолей головного мозга обширны. Люди могут испытывать симптомы независимо от того, доброкачественная опухоль (не злокачественная) или раковый.[12] Первичные и вторичные опухоли головного мозга проявляются схожими симптомами в зависимости от расположения, размера и скорости роста опухоли.[13] Например, большие опухоли в лобной доле могут вызывать изменения в способности думать. Однако опухоль меньшего размера в такой области, как Площадь Вернике (небольшая область, отвечающая за понимание языка) может привести к большей потере функции.[14]
Головные боли
Головные боли в результате повышенных внутричерепное давление может быть ранним признаком рака мозга.[15] Однако изолированная головная боль без других симптомов встречается редко, и другие симптомы, включая нарушения зрения, могут возникнуть до того, как головные боли станут обычным явлением.[15] Существуют определенные предупреждающие признаки головной боли, которые повышают вероятность того, что головная боль будет связана с раком мозга.[15] Это, по определению Американской академии неврологии: «ненормальное неврологическое обследование, головная боль, усиливающаяся на Маневр Вальсальвы, головная боль, вызывающая пробуждение от сна, новая головная боль у пожилых людей, прогрессирующая головная боль, атипичные особенности головной боли или пациенты, которые не соответствуют строгому определению мигрени ".[15] Другими сопутствующими признаками являются головные боли, которые усиливаются по утрам или проходят после рвоты.[16]
Симптомы, специфичные для местоположения
Мозг разделен на доли, и каждая доля или область выполняет свою функцию.[17][18] Опухоль в любой из этих долей может повлиять на работоспособность этой области. Испытываемые симптомы часто связаны с расположением опухоли, но каждый человек может испытывать что-то свое.[19]
- Лобная доля: Опухоли могут способствовать неправильному мышлению, несоответствующему социальному поведению, изменениям личности, плохому планированию, снижению торможения и снижению выработки речи (Площадь Брока).[19]
- Височная доля: Опухоли в этой доле могут способствовать ухудшению памяти, потере слуха и затруднениям в понимании языка (Площадь Вернике находится в этой доле).[18]
- Теменная доля: Опухоли здесь могут привести к плохой интерпретации языков, затруднениям с речью, письмом, рисованием, именованием и узнаванием, а также к плохому пространственному и визуальному восприятию.[20]
- Затылочная доля: Повреждение этой доли может привести к ухудшению зрения или потере зрения.[21]
- Мозжечок: Опухоли в этой области могут вызвать нарушение равновесия, движения мышц и осанки.[22]
- Мозговой ствол: Опухоли в стволе мозга могут вызывать судороги, эндокринные проблемы, респираторные изменения, визуальные изменения, головные боли и частичный паралич.[22]
Изменения в поведении
Личность человека может измениться из-за поражения опухолью долей мозга. Поскольку лобная, височная и теменная доли[13] контролировать подавление, эмоции, настроение, суждения, рассуждения и поведение, опухоль в этих регионах может вызвать несоответствующее социальное поведение,[23] истерики,[23] смеяться над вещами, не заслуживающими смеха,[23] и даже психологические симптомы, такие как депрессия и тревога.[19] Необходимы дополнительные исследования эффективности и безопасности лекарств от депрессии у людей с опухолями головного мозга.[24]
Изменения личности могут иметь разрушительные последствия, такие как безработица, нестабильные отношения и отсутствие контроля.[17]
Причина
Для определения факторов риска необходимы эпидемиологические исследования.[25] Помимо воздействия винилхлорид или же ионизирующего излучения, нет никаких известных факторов окружающей среды, связанных с опухолями головного мозга. Мутации и удаления гены-супрессоры опухолей, Такие как P53, считаются причиной некоторых форм опухолей головного мозга.[26] Унаследованные условия, например Болезнь фон Гиппеля – Линдау, туберозный склероз, множественная эндокринная неоплазия, и нейрофиброматоз 2 типа несут высокий риск развития опухолей головного мозга.[1][27][28] Люди с глютеновая болезнь имеют несколько повышенный риск развития опухолей головного мозга.[29] Было высказано предположение, что курение увеличивает риск, но доказательства остаются неясными.[30]
Хотя исследования не показали никакой связи между сотовый телефон или излучение мобильного телефона и возникновение опухолей головного мозга,[31] то Всемирная организация здоровья классифицировал излучение мобильных телефонов на МАИР масштабироваться в Группа 2Б - возможно канцерогенное.[32] Утверждение о том, что использование сотового телефона может вызвать рак мозга, вероятно, основано на эпидемиологических исследованиях, которые выявили небольшое увеличение риска глиомы среди активных пользователей беспроводных и беспроводных телефонов. Когда проводились эти исследования, использовались телефоны GSM (2G). Современные телефоны третьего поколения (3G) излучают в среднем около 1% энергии, излучаемой этими телефонами GSM (2G), и поэтому обнаружение связи между использованием сотового телефона и повышенным риском рака мозга не основано на текущее использование телефона.[3]
Патофизиология
Мозговые оболочки
Человеческий мозг окружен системой соединительная ткань мембраны называют мозговые оболочки которые разделяют мозг от череп. Это трехслойное покрытие состоит из (снаружи внутрь) твёрдая мозговая оболочка, паутинная оболочка, и pia mater. Паутинная оболочка и мягкая мозговая оболочка физически связаны и поэтому часто рассматриваются как один слой. лептоменинги. Между паутинной оболочкой и мягкой мозговой оболочкой находится субарахноидальное пространство который содержит спинномозговая жидкость (CSF). Эта жидкость циркулирует в узких промежутках между клетками и через полости мозга, называемые желудочки, чтобы поддерживать и защищать ткани мозга. Кровеносный сосуд введите Центральная нервная система через периваскулярное пространство над мягкой мозговой оболочкой. Клетки в стенках кровеносных сосудов плотно соединены, образуя гематоэнцефалический барьер который защищает мозг от токсины что может попасть через кровь.[33]
Опухоли мозговых оболочек менингиомы и часто бывают доброкачественными. Хотя технически это не опухоль ткани головного мозга, их часто считают опухолями головного мозга, поскольку они выступают в пространство, где находится мозг, вызывая симптомы. Поскольку это обычно медленнорастущие опухоли, к моменту появления симптомов менингиомы могут быть довольно большими.[34]
Мозг имеет значение
Мозги людей и других позвоночные состоят из очень мягкой ткани и имеют желатиноподобную текстуру. Живая ткань мозга снаружи имеет розовый оттенок (серое вещество) и почти полностью белый внутри (белое вещество), с небольшими вариациями цвета. Три самых больших отдела мозга:
Эти области состоят из двух широких классов ячеек: нейроны и глия. Эти два типа одинаково многочисленны в мозгу в целом, хотя глиальные клетки превосходить числом нейроны примерно 4 к 1 в кора головного мозга. Глия бывает нескольких типов, которые выполняют ряд важных функций, включая структурную поддержку, метаболическую поддержку, изоляцию и руководство развитием.[35] Первичные опухоли глиальных клеток называются глиомы и часто к моменту постановки диагноза становятся злокачественными.[36]
В таламус и гипоталамус являются основными подразделениями промежуточный мозг, с гипофиз и шишковидная железа прикреплен внизу; опухоли гипофиз и шишковидная железа часто бывают доброкачественными.
В мозговой ствол лежит между большой корой головного мозга и спинным мозгом. Он делится на средний мозг, мост и продолговатый мозг.[33]
Спинной мозг
В спинной мозг считается частью Центральная нервная система. Он состоит из тех же клеток, что и мозг: нейронов и глиальных клеток.[33]
Диагностика
Несмотря на отсутствие специфического или единичного симптома или признака, наличие комбинации симптомов и отсутствие соответствующих указаний на другие причины может быть индикатором для исследования возможности опухоли головного мозга. Опухоли головного мозга имеют схожие характеристики и препятствия, когда дело доходит до диагностики и лечения опухолей, расположенных в других частях тела. Однако они создают определенные проблемы, которые тесно связаны со свойствами органа, в котором они находятся.[37]
Диагноз часто начинается с приема история болезни отмечая медицинские антецеденты и текущие симптомы. Клинические и лабораторные исследования позволят исключить инфекции как причину симптомов. Обследование на этом этапе может включать в себя глаза, отоларингологический (или ЛОР) и электрофизиологические исследования. Использование электроэнцефалография (ЭЭГ) часто играет роль в диагностике опухолей головного мозга.
Опухоли головного мозга по сравнению с опухолями других частей тела представляют проблему для диагностики. Обычно радиоактивные индикаторы в больших объемах попадают в опухоли из-за высокой активности опухолевых клеток, что позволяет получить радиоактивное изображение опухоли. Однако большая часть мозга отделена от крови гематоэнцефалический барьер (BBB), мембрана, которая осуществляет строгий контроль над тем, какие вещества могут проникать в мозг. Следовательно, многие индикаторы, которые могут легко достичь опухолей в других областях тела, не смогут достичь опухолей головного мозга, пока опухоль не разрушит ГЭБ. Нарушение ГЭБ хорошо визуализируется с помощью МРТ или компьютерной томографии, и поэтому считается основным диагностическим индикатором злокачественных глиом, менингиом и метастазов в головной мозг.[37]
Отек или затруднение прохождения спинномозговая жидкость (CSF) из головного мозга может вызывать (ранние) признаки увеличения внутричерепное давление что клинически переводится в головные боли, рвота, или измененное состояние сознание, а у детей изменяется диаметр череп и выпуклость роднички. Более сложные симптомы, такие как эндокринные дисфункции, должны настораживать врачей, чтобы они не исключали опухоли головного мозга.
Двусторонний височный поле зрения дефект (из-за сжатия зрительный перекрест) или расширение зрачка, а также возникновение либо медленного развития, либо внезапного появления очаговые неврологические симптомы, Такие как познавательный и поведенческий нарушение (в том числе нарушение суждения, потеря памяти, неузнавание, нарушения пространственной ориентации), личность или эмоциональные изменения, гемипарез, гипестезия, афазия, атаксия, поле зрения нарушение, нарушение обоняния, нарушение слуха, паралич лицевого нерва, двойное зрение, или более серьезные симптомы, такие как тремор, паралич одной стороны тела гемиплегияили (эпилептические) припадки у пациента с отрицательным анамнезом эпилепсии должны повышать вероятность опухоли головного мозга.
Изображения

Медицинская визуализация играет центральную роль в диагностике опухолей головного мозга. Методы ранней визуализации - инвазивные, а иногда и опасные - такие как пневмоэнцефалография и церебральный ангиография отказались от неинвазивных методов с высоким разрешением, особенно магнитно-резонансная томография (МРТ) и компьютерная томография (КТ) сканирование, хотя обычно используется МРТ.[38] Новообразования часто отображаются в виде разноцветных масс (также называемых отростками) в результатах КТ или МРТ.
- Доброкачественные опухоли головного мозга часто обнаруживаются на КТ как гиподенсные (более темные, чем ткань мозга) массовые поражения. На МРТ они выглядят либо гиподенсными, либо изоинтенсивными (такой же интенсивности, как ткань мозга) на T1-взвешенный сканирование или гиперинтенсивное (ярче, чем ткань мозга) на T2-взвешенный МРТ, хотя внешний вид вариабельный.
- Контрастное средство поглощение, иногда в характерном виде, может быть продемонстрировано на КТ или МРТ при большинстве злокачественных первичных и метастатических опухолей головного мозга.
- Области давления, в которых ткань мозга была сдавлена опухолью, также выглядят гиперинтенсивными на Т2-взвешенном сканировании и могут указывать на наличие диффузного новообразования из-за нечетких контуров. Отек вокруг опухоли, известный как перитуморальный отек может также показать аналогичный результат.
Это связано с тем, что эти опухоли нарушают нормальное функционирование ГЭБ и приводят к увеличению его проницаемости. Совсем недавно были достигнуты успехи в увеличении полезности МРТ для получения физиологических данных, которые могут помочь в диагностике и прогнозе. Перфузионно-взвешенная визуализация (PWI) и Диффузионно-взвешенная визуализация (DWI) - это два метода МРТ, обзоры которых показали, что они полезны для классификации опухолей по степени тяжести, что ранее было нецелесообразно с использованием только структурной визуализации.[39] Однако эти методы не могут сами по себе диагностировать глиомы высокой и низкой степени злокачественности и, следовательно, окончательный диагноз. диагноз опухоли головного мозга должно быть подтверждено только гистологическое исследование из опухоль ткань образцы, полученные либо с помощью мозга биопсия или открыть хирургия. Гистологическое исследование необходимо для определения подходящего лечения и правильного прогноз. Это обследование, проведенное патолог, как правило, состоит из трех этапов: интероперационное исследование свежих тканей, предварительное микроскопическое исследование подготовленных тканей и последующее исследование подготовленных тканей после иммуногистохимического окрашивания или генетического анализа.
Патология
Опухоли обладают характеристиками, которые позволяют определить злокачественность и то, как они будут развиваться, и определение этих характеристик позволит медицинской бригаде определить план лечения.
Анаплазия или дедифференцировка: потеря дифференцировки клеток и их ориентации друг на друга и кровеносные сосуды, характерная для анапластической опухолевой ткани. Анапластические клетки утратили полный контроль над своими нормальными функциями, и у многих из них повреждены клеточные структуры. Анапластические клетки часто имеют аномально высокое соотношение ядер к цитоплазме, и многие из них многоядерные. Кроме того, ядра анапластических клеток обычно имеют неестественную форму или имеют слишком большой размер. Клетки могут стать анапластическими двумя способами: неопластические опухолевые клетки могут дедифференцироваться и стать анаплазиями (дедифференцировка приводит к утрате клетками всей своей нормальной структуры / функции), или раковые стволовые клетки могут увеличить свою способность к размножению (т. Е. Неконтролируемый рост из-за невозможность дифференциации).
Атипия: указание на аномалию клетки (что может указывать на злокачественность). Значимость аномалии сильно зависит от контекста.
Неоплазия: (неконтролируемое) деление клеток. Сама по себе неоплазия не представляет проблем, но ее последствия таковы: неконтролируемое деление клеток означает, что масса новообразования увеличивается в размере, и в ограниченном пространстве, таком как внутричерепная полость, это быстро становится проблематичным, поскольку масса вторгается в пространство тела. мозг отодвигает его в сторону, что приводит к сжатию ткани мозга и повышению внутричерепного давления и разрушению паренхима головного мозга. Повышенное внутричерепное давление (ВЧД) может быть связано с прямым массовым эффектом опухоли, увеличением объема крови или увеличением объема спинномозговой жидкости (ЦСЖ), что, в свою очередь, может иметь вторичные симптомы.
Некроз: (преждевременная) гибель клеток, вызванная внешними факторами, такими как инфекция, токсин или травма. Некротические клетки посылают неправильные химические сигналы, которые предотвращают фагоциты от удаления мертвых клеток, что приводит к накоплению мертвой ткани, клеточного дебриса и токсинов на месте некротических клеток или рядом с ним[40]
Артериальный и венозный гипоксия, или лишение адекватного снабжения кислородом определенных областей мозга, происходит, когда опухоль использует близлежащие кровеносные сосуды для снабжения кровью, и новообразование вступает в конкуренцию за питательные вещества с окружающей тканью мозга.
В более общем плане новообразование может вызывать высвобождение конечных продуктов метаболизма (например, свободных радикалов, измененных электролитов, нейротрансмиттеров), а также высвобождение и рекрутирование клеточных медиаторов (например, цитокинов), которые нарушают нормальную функцию паренхимы.
Классификация
Опухоли могут быть доброкачественный или же злокачественный, может возникать в разных частях мозга и может быть классифицирован как первичный или вторичный. Первичная опухоль - это опухоль, которая возникла в головном мозге, а не метастатический опухоль, которая распространилась на мозг из другой части тела.[41] Частота метастатических опухолей примерно в четыре раза выше, чем у первичных опухолей.[9] Опухоли могут быть, а могут и не быть симптоматический: некоторые опухоли обнаруживаются из-за симптомов у пациента, другие появляются случайно при визуализации или вскрытии.
Оценка опухолей центральной нервной системы обычно встречается по 4-балльной шкале (I-IV), созданной Всемирной организацией здравоохранения в 1993 году. Опухоли степени I являются наименее серьезными и обычно связаны с долгосрочным выживанием, причем серьезность и прогноз ухудшаются по мере увеличения степени. Опухоли низкой степени злокачественности часто бывают доброкачественными, а опухоли более высокой степени злокачественными и / или метастатическими. Существуют и другие шкалы оценок, многие из которых основаны на тех же критериях, что и шкала ВОЗ, и имеют шкалу от I до IV.
Начальный
Наиболее распространенные первичные опухоли головного мозга:[42]
- Глиомы (50.4%)
- Менингиомы (20.8%)
- Аденомы гипофиза (15%)
- Опухоли оболочек нервов (8%)
Эти общие опухоли также могут быть организованы в соответствии с тканями происхождения, как показано ниже:[43]
Ткань происхождения | Дети | взрослые люди |
|---|---|---|
| Астроциты | Пилоцитарная астроцитома (PCA) | Мультиформная глиобластома (ГБМ) |
| Олигодендроциты | Олигодендроглиома | |
| Эпендима | Эпендимома | |
| Нейроны | Медуллобластома | |
| Мозговые оболочки | Менингиома |
Вторичный
Вторичные опухоли головного мозга бывают метастатический и вторглись в мозг из раки происходящие из других органов. Это означает, что злокачественное новообразование развилось в другом органе в другом месте тела, и что раковые клетки вытекли из этой первичной опухоли, а затем попали в лимфатическая система и кровеносный сосуд. Затем они циркулируют с кровотоком и откладываются в головном мозге. Там эти клетки продолжают расти и делиться, становясь еще одним инвазивным новообразованием ткани первичного рака. Вторичные опухоли головного мозга очень часто встречаются в терминальных стадиях у пациентов с неизлечимым метастазирующим раком; наиболее распространенными видами рака, которые вызывают вторичные опухоли головного мозга, являются: рак легких, рак молочной железы, злокачественный меланома, рак почки, и рак толстой кишки (в порядке убывания частоты).
Вторичные опухоли головного мозга встречаются чаще, чем первичные; в США ежегодно регистрируется около 170 000 новых случаев. Вторичные опухоли головного мозга являются наиболее частой причиной опухолей внутричерепной полости. В череп Костная структура также может быть подвержена новообразованию, которое по самой своей природе уменьшает объем внутричерепной полости и может повредить мозг.[44]
По поведению
Опухоли головного мозга или внутричерепные новообразования могут быть раковый (злокачественные) или незлокачественные (доброкачественные). Однако определения злокачественных или доброкачественных новообразований отличаются от тех, которые обычно используются при других типах раковых или доброкачественных новообразований в организме. При раке в других частях тела доброкачественные опухоли от злокачественных форм рака отличаются тремя злокачественными свойствами: доброкачественные опухоли - это самоограничивается и не вторгается и не дает метастазов. К характеристикам злокачественных опухолей относятся:
- неконтролируемый митоз (рост делением за пределы нормы)
- анаплазия: клетки в новообразовании имеют явно разную форму (размер и форму). Отображение анапластических клеток плеоморфизм. В ядра клеток обычно очень гиперхроматичны (окрашены в темный цвет) и увеличены; ядро может иметь тот же размер, что и цитоплазма клетки (ядерно-цитоплазматическое соотношение может приближаться к 1: 1 вместо нормального соотношения 1: 4 или 1: 6). Гигантские клетки - значительно крупнее своих соседей - могут образовывать и иметь либо одно огромное ядро, либо несколько ядер (синцития). Анапластические ядра разнообразны, причудливы по размеру и форме.
- вторжение или проникновение (в медицинской литературе эти термины используются как синонимичные эквиваленты. Однако для ясности следующие статьи придерживаются соглашения о том, что они означают несколько разные вещи; за пределами этих статей это соглашение не соблюдается):
- Инвазия или инвазивность - это пространственное расширение опухоли посредством неконтролируемого митоза в том смысле, что новообразование вторгается в пространство, занимаемое прилегающей тканью, тем самым отодвигая другую ткань в сторону и в конечном итоге сжимая ткань. Часто эти опухоли связаны с четко очерченными опухолями на изображениях.
- Инфильтрация - это поведение опухоли либо в росте (микроскопических) щупалец, которые проталкиваются в окружающую ткань (часто делая очертания опухоли неопределенными или диффузными), либо в том, что опухолевые клетки «засеваются» в ткань за пределами окружности опухолевой массы ; это не означает, что инфильтративная опухоль не занимает места или не сжимает окружающие ткани по мере роста, но инфильтративное новообразование затрудняет определение того, где заканчивается опухоль и начинается здоровая ткань.
- метастаз (распространяется на другие части тела через лимфу или кровь).
Из вышеперечисленных злокачественных характеристик некоторые элементы не относятся к первичным новообразованиям головного мозга:
- Первичные опухоли головного мозга редко метастазируют в другие органы; некоторые формы первичных опухолей головного мозга могут метастазировать, но не распространяются за пределы внутричерепной полости или центрального позвоночного канала. Из-за ГЭБ раковые клетки первичного новообразования не могут попасть в кровоток и попасть в другое место в организме. (Редкие сообщения об отдельных случаях предполагают распространение определенных опухолей головного мозга за пределы центральной нервной системы, например, метастазы в кости мультиформная глиобластома.[45])
- Первичные опухоли головного мозга, как правило, инвазивны (то есть они будут расширяться в пространстве и вторгаться в пространство, занимаемое другими тканями мозга, и сдавливать эти ткани мозга); однако некоторые из наиболее злокачественных первичных опухолей головного мозга проникают в окружающие ткани.
По генетике
В 2016 г. ВОЗ реструктурировала свои классификации некоторых категорий глиомы включить отдельные генетические мутации которые были полезны для дифференциации типов опухолей, прогнозов и ответов на лечение. Генетические мутации обычно обнаруживаются через иммуногистохимия, метод, который визуализирует присутствие или отсутствие целевого белка с помощью окрашивание.[38]
- Мутации в IDH1 и IDH2 гены обычно встречаются в глиомах низкой степени злокачественности
- Утрата обоих генов IDH в сочетании с потерей хромосома руки 1p и 19q указывают на то, что опухоль олигодендроглиома
- Утрата TP53 и ATRX характеризует астроцитомы
- Гены EGFR, TERT, и PTEN, обычно изменяются в глиомах и полезны для дифференциации степени опухоли и биологии[38]
Конкретные типы
Анапластическая астроцитома, Анапластическая олигодендроглиома, Астроцитома, Центральная нейроцитома, Карцинома сосудистого сплетения, Папиллома сосудистого сплетения, Опухоль сосудистого сплетения, Коллоидная киста, Дисэмбриопластическая нейроэпителиальная опухоль, Эпендимальная опухоль, Фибриллярная астроцитома, Гигантоклеточная глиобластома, Мультиформная глиобластома, Глиоматоз головного мозга, Глиосаркома, Гемангиоперицитома, Медуллобластома, Медуллоэпителиома, Менингеальный карциноматоз, Нейробластома, Нейроцитома, Олигоастроцитома, Олигодендроглиома, Менингиома оболочки зрительного нерва, Детская эпендимома, Пилоцитарная астроцитома, Пинеалобластома, Пинеоцитома, Плеоморфная анапластическая нейробластома, Плеоморфная ксантоастроцитома, Первичная лимфома центральной нервной системы, Менингиома клиновидного крыла, Субэпендимальная гигантоклеточная астроцитома, Субэпендимома, Трехсторонняя ретинобластома.
Уход
Медицинская бригада обычно оценивает варианты лечения и представляет их пострадавшему и его семье. В зависимости от типа и локализации опухоли доступны различные виды лечения, которые можно комбинировать для повышения шансов на выживание:
- Операция: полная или частичная резекция опухоли с целью удаления как можно большего количества опухолевых клеток.
- Лучевая терапия: наиболее часто применяемое лечение опухолей головного мозга; опухоль облучают бета-, рентгеновскими или гамма-лучами.
- Химиотерапия: вариант лечения рака, однако он не всегда используется для лечения опухолей головного мозга, поскольку гематоэнцефалический барьер может предотвратить попадание некоторых лекарств в раковые клетки.
- В ходе клинических испытаний доступны различные экспериментальные методы лечения.
Выживаемость при первичных опухолях головного мозга зависит от типа опухоли, возраста, функционального статуса пациента, степени хирургического удаления и других факторов, специфичных для каждого случая.[46]
Стандартным лечением анапластических олигодендроглиом и анапластических олигоастроцитом является хирургическое вмешательство с последующей лучевой терапией. Одно исследование показало улучшение выживаемости при добавлении химиотерапии к лучевой терапии после операции по сравнению с одной лучевой терапией.[47]
Хирургия
Основным и наиболее желательным курсом действий, описанным в медицинской литературе, является хирургическое удаление (резекция) через краниотомия. Малоинвазивные методы становятся доминирующим направлением в нейрохирургической онкологии.[48] Основная цель операции - удалить как можно больше опухолевых клеток, причем полное удаление является лучшим результатом и циторедукция («удаление опухоли») в противном случае. Полная резекция (GTR) происходит, когда все видимые признаки опухоли удалены, и последующие сканирования не показывают видимой опухоли.[49] В некоторых случаях доступ к опухоли невозможен, что затрудняет или запрещает операцию.
Много менингиомыЗа исключением некоторых опухолей, расположенных у основания черепа, их можно успешно удалить хирургическим путем. аденомы гипофиза могут быть удалены хирургическим путем, часто с использованием минимально инвазивного доступа через носовая полость и основание черепа (трансназальный, трансфеноидальный доступ). Большой аденомы гипофиза требуется краниотомия (отверстие черепа) для их удаления. Лучевая терапия, в том числе стереотаксический подходов, зарезервирован для неработающих случаев.
Несколько текущих исследований направлены на улучшение хирургического удаления опухолей головного мозга путем маркировки опухолевых клеток 5-аминолевулиновая кислота что заставляет их флуоресценция.[50] Послеоперационная лучевая терапия и химиотерапия являются неотъемлемой частью терапевтического стандарта при злокачественных опухолях. Лучевая терапия также может применяться в случаях глиом низкой степени злокачественности, когда значительное уменьшение опухоли не может быть достигнуто хирургическим путем.
Множественные метастатические опухоли обычно лечатся лучевой терапией и химиотерапией, а не хирургическим вмешательством, и прогноз в таких случаях определяется первичной опухолью и, как правило, плохой.
Радиационная терапия
Цель лучевой терапии - убить опухолевые клетки, не повредив при этом нормальную ткань мозга. В стандартной внешняя лучевая терапия, к головному мозгу применяются многократные воздействия стандартных доз "фракций" излучения. Этот процесс повторяется в общей сложности от 10 до 30 процедур, в зависимости от типа опухоли. Это дополнительное лечение обеспечивает некоторым пациентам улучшенные результаты и более длительную выживаемость.
Радиохирургия - это метод лечения, в котором используются компьютеризированные расчеты для фокусировки излучения на месте опухоли при минимизации дозы излучения на окружающий мозг. Радиохирургия может быть дополнением к другим методам лечения или может представлять собой основной метод лечения некоторых опухолей. Используемые формы включают стереотаксический радиохирургия, например Гамма-нож, Кибернож или же Новалис Тх радиохирургия.[51][ненадежный медицинский источник?]
Лучевая терапия является наиболее распространенным методом лечения вторичных опухолей головного мозга. Количество лучевой терапии зависит от размера области мозга, пораженной раком. Если существует риск развития других вторичных опухолей в будущем, можно предложить традиционное внешнее лучевое лечение «лучевой терапией всего мозга» (WBRT) или «облучением всего мозга».[52] Стереотаксическая лучевая терапия обычно рекомендуется в случаях менее трех небольших вторичных опухолей головного мозга. Лучевая терапия может использоваться после или в некоторых случаях вместо резекции опухоли. Формы лучевой терапии, используемые при раке мозга, включают: внешняя лучевая терапия, самый распространенный, и брахитерапия и протонная терапия, последний особенно используется для детей.
Люди, которые получают стереотаксическую радиохирургию (SRS) и лучевую терапию всего мозга (WBRT) для лечения метастатических опухолей головного мозга, имеют более чем в два раза больший риск развития проблем с обучением и памятью, чем те, кто получал только SRS.[53][54]
Послеоперационная обычная ежедневная лучевая терапия улучшает выживаемость для взрослых с хорошим функциональным благополучием и глиомой высокой степени злокачественности по сравнению с отсутствием послеоперационной лучевой терапии. Гипофракционированная лучевая терапия имеет такую же эффективность для выживаемости, как и обычная лучевая терапия. лучевая терапия, особенно для лиц в возрасте 60 лет и старше с глиобластома.[55]
Химиотерапия
Пациенты, проходящие химиотерапия вводят лекарства, предназначенные для убийства опухоль клетки. Хотя химиотерапия может улучшить общую выживаемость у пациентов с наиболее злокачественными первичными опухолями головного мозга, она делает это только примерно у 20 процентов пациентов. Химиотерапия часто используется у маленьких детей вместо облучения, поскольку радиация может иметь негативные последствия для развивающегося мозга. Решение о назначении этого лечения зависит от общего состояния здоровья пациента, типа опухоли и степени рака. Токсичность и многие побочные эффекты лекарств, а также неопределенный исход химиотерапии при опухолях головного мозга ставят это лечение дальше в линейку вариантов лечения, при этом предпочтение отдается хирургическому вмешательству и лучевой терапии.
UCLA Neuro-Oncology публикует данные о выживаемости пациентов с диагнозом мультиформной глиобластомы в режиме реального времени. Это единственное учреждение в Соединенных Штатах, которое демонстрирует, как пациенты с опухолью головного мозга выполняют текущие методы лечения. Они также показывают список химиотерапевтических агентов, используемых для лечения опухолей глиомы высокой степени злокачественности.[56]
Генетические мутации существенно влияют на эффективность химиотерапии. Глиомы с IDH1 или же IDH2 мутации лучше реагируют на химиотерапию, чем мутации без мутации. Потеря хромосомных плеч 1p и 19q также указывает на лучший ответ на химиолучевую терапию.[38]
Другой
А шунт может использоваться для облегчения симптомов, вызванных внутричерепное давление, уменьшая накопление жидкости (гидроцефалия), вызванные блокировкой свободного потока спинномозговая жидкость.[57]
Прогноз
Прогноз рака мозга зависит от типа диагностированного рака. Медуллобластома имеет хороший прогноз с химиотерапия, лучевая терапия и хирургическая резекция в то время как мультиформная глиобластома выживает в среднем всего 12 месяцев даже при агрессивных химиолучевая терапия и хирургия. Глиомы ствола головного мозга имеют худший прогноз из всех форм рака головного мозга, при этом большинство пациентов умирают в течение одного года, даже при лечении, которое обычно состоит из облучения опухоли вместе с кортикостероиды. Однако один тип, очаговые глиомы ствола головного мозга у детей, кажется открытым для исключительного прогноза, и часто сообщается о долгосрочном выживании.[58]
На прогноз также влияет наличие генетических мутаций. Некоторые мутации дают лучший прогноз, чем другие. IDH1 и IDH2 мутации в глиомы, а также делеция хромосомных плеч 1p и 19q обычно указывают на лучший прогноз. TP53, ATRX, EGFR, PTEN, и TERT мутации также полезны для определения прогноза.[38]
Мультиформная глиобластома
Глиобластома мультиформная (ГБМ) - наиболее агрессивная (IV класс) и наиболее частая форма злокачественной опухоли головного мозга. Даже при использовании агрессивной мультимодальной терапии, состоящей из лучевой терапии, химиотерапии и хирургического удаления, медиана выживаемости составляет всего 12–17 месяцев. Стандартная терапия мультиформной глиобластомы состоит из максимального хирургического вмешательства. резекция опухоли с последующей лучевой терапией через две-четыре недели после хирургическая процедура чтобы удалить рак, затем химиотерапия, Такие как темозоломид.[59] Большинство пациентов с глиобластомой принимают кортикостероидобычно дексаметазонво время болезни, чтобы облегчить симптомы. Экспериментальные методы лечения включают: таргетная терапия, гамма-нож радиохирургия,[60] борная нейтронозахватная терапия и генная терапия.[61][62]
Олигодендроглиомы
Олигодендроглиомы неизлечимые, но медленно прогрессирующие злокачественные опухоли головного мозга. Их можно лечить хирургическая резекция, химиотерапия, лучевая терапия или их комбинация. При подозрении на опухоль низкой степени злокачественности (степень II) выбирают только курс осторожного ожидания и симптоматической терапии. Эти опухоли демонстрируют высокую частоту ко-делеций плеч p и q хромосома 1 и хромосома 19 соответственно (ко-делеция 1p19q), и было обнаружено, что они особенно чувствительны к химиотерапии, причем в одном отчете утверждается, что они являются одной из самых химиочувствительных опухолей.[63] Средняя выживаемость олигодендроглиом II степени составляет до 16,7 лет.[64]
Акустическая неврома
Акустические невриномы доброкачественные опухоли.[65] Их можно лечить хирургическим путем, лучевой терапией или наблюдением. Для предотвращения прогрессирующей потери слуха рекомендуется раннее вмешательство с хирургическим вмешательством или облучением.[66]
Эпидемиология
Цифры заболеваемости раком головного мозга показывают значительную разницу между более и менее развитыми странами (в менее развитых странах заболеваемость опухолями головного мозга ниже).[67] Это можно объяснить недиагностированной смертностью, связанной с опухолью (пациенты, находящиеся в крайне неблагоприятном положении, не получают диагноз просто потому, что у них нет доступа к современным диагностическим средствам, необходимым для диагностики опухоли головного мозга) и смертями, вызванными другими причинами, связанными с бедностью. которые препятствуют жизни пациента до того, как опухоль разовьется или опухоль станет опасной для жизни. Тем не менее, статистика показывает, что определенные формы первичных опухолей головного мозга чаще встречаются среди определенных групп населения.[68]
Заболеваемость астроцитомой низкой степени злокачественности существенно не зависит от национальности. Однако исследования, изучающие заболеваемость злокачественными новообразованиями Центральная нервная система (ЦНС) опухоли имеют некоторые различия в зависимости от национального происхождения. Поскольку некоторые поражения высокой степени злокачественности возникают из опухолей низкой степени злокачественности, эти тенденции заслуживают упоминания. В частности, заболеваемость опухолями ЦНС в США, Израиле и странах Северной Европы относительно высока, тогда как в Японии и странах Азии заболеваемость ниже. Эти различия, вероятно, отражают некоторые биологические различия, а также различия в патологической диагностике и отчетности.[69]Данные о заболеваемости раком по всему миру можно найти на сайте ВОЗ (Всемирная организация здравоохранения) и обрабатывается МАИР (Международное агентство по изучению рака) находится во Франции.[70]
Соединенные Штаты
В США в 2015 году около 166 039 человек жили с опухолями головного мозга или других опухолей центральной нервной системы. В течение 2018 года прогнозировалось, что в 2018 году будет 23 880 новых случаев опухолей головного мозга и 16 830 смертей.[68] на них приходится 1,4 процента всех случаев рака и 2,8 процента всех случаев смерти от рака.[71] Средний возраст постановки диагноза составлял 58 лет, в то время как средний возраст смерти составлял 65 лет. Диагноз был несколько более распространен у мужчин, примерно 7,5 случаев на 100 000 человек, в то время как у женщин было на 2 случая меньше - 5,4. Смертность от рака мозга составила 5,3 на 100 000 у мужчин и 3,6 на 100 000 у женщин, что сделало рак мозга 10-й ведущей причиной смерти от рака в Соединенных Штатах. Общий риск развития рака мозга на протяжении всей жизни для мужчин и женщин составляет примерно 0,6 процента.[68][72]
Великобритания
Опухоли головного мозга, других ЦНС или внутричерепные опухоли занимают девятое место по распространенности рака в Великобритании (в 2013 году было диагностировано около 10 600 человек) и восьмое место среди наиболее частых причин смерти от рака (около 5200 человек умерли в 2012 году).[73]
Дети
По оценкам, в США более 28 000 человек в возрасте до 20 лет страдают опухолью головного мозга.[74] Ожидается, что в 2019 году у лиц младше 15 лет будет диагностировано около 3720 новых случаев опухолей головного мозга.[75] Сообщалось о более высоких показателях в 1985–1994 годах, чем в 1975–1983 годах. Есть некоторые дебаты относительно причин; Согласно одной теории, эта тенденция является результатом улучшения диагностики и отчетности, поскольку скачок произошел в то же время, что и МРТ стали широко доступны, и не было случайного скачка в смертность. Опухоли центральной нервной системы составляют 20–25 процентов всех онкологических заболеваний у детей.[76][71][77]
Средняя выживаемость при всех первичных формах рака мозга у детей составляет 74%.[74] Рак головного мозга - наиболее распространенный вид рака у детей до 19 лет, в этой группе умирает больше людей, чем лейкемия.[78] У молодых людей дела обстоят хуже.[79]
Наиболее распространенные типы опухолей головного мозга у детей (0-14 лет): пилоцитарная астроцитома, злокачественная глиома, медуллобластома, нейрональные и смешанные нейронно-глиальные опухоли, и эпендимома.
У детей до 2 лет около 70% опухолей головного мозга медуллобластомы, эпендимомы, и низкосортный глиомы. Реже и обычно наблюдаются у младенцев: тератомы и атипичные тератоидные рабдоидные опухоли.[80] Опухоли зародышевых клеток, включая тератомы, составляют всего 3% первичных опухолей головного мозга у детей, но заболеваемость во всем мире значительно варьируется.[81]
В Великобритании у 429 детей в возрасте 14 лет и младше в среднем ежегодно диагностируется опухоль головного мозга, а у 563 детей и молодых людей в возрасте до 19 лет.[82]
Исследование
Иммунотерапия
Иммунотерапия рака активно изучается. В отношении злокачественных глиом по состоянию на 2015 год не было показано, что терапия улучшает ожидаемую продолжительность жизни.[83]
Вирус везикулярного стоматита
В 2000 году исследователи использовали вирус везикулярного стоматита, или VSV, чтобы инфицировать и убить раковые клетки, не затрагивая здоровые клетки.[84][85]
Ретровирусные реплицирующие векторы
Под руководством профессора Нори Касахара, исследователи из USC, кто сейчас на UCLA, сообщил в 2001 году о первом успешном примере применения ретровирусные реплицирующие векторы в направлении трансдукции клеточных линий, полученных из солидных опухолей.[86] Основываясь на этой первоначальной работе, исследователи применили технологию к in vivo модели рака, а в 2005 году сообщили о долгосрочной выживаемости в экспериментальной модели опухоли мозга на животных.[87][ненадежный медицинский источник?] Впоследствии, при подготовке к клиническим испытаниям на людях, эта технология была доработана Tocagen (фармацевтическая компания, в первую очередь специализирующаяся на лечении рака мозга) в качестве комбинированного лечения (Тока 511 и Тока ФК). Это изучается с 2010 года в рамках клинических испытаний фазы I / II для потенциального лечения рецидивирующей глиомы высокой степени злокачественности, включая мультиформную глиобластому (GBM) и анапластическую астроцитому. Результаты еще не опубликованы.[88]
Неинвазивное обнаружение
По состоянию на 2019 год усилия по обнаружению признаков опухолей головного мозга в крови находятся на ранних стадиях разработки.[89]
Смотрите также
Рекомендации
- ^ а б c d е ж грамм час я j k л м п о п q «Лечение опухолей головного мозга у взрослых». NCI. 28 февраля 2014 г. В архиве из оригинала 5 июля 2014 г.. Получено 8 июн 2014.
- ^ а б c d е ж грамм час я j k л м п о п «Общая информация о опухолях головного мозга у взрослых». NCI. 14 апреля 2014 г. В архиве из оригинала 5 июля 2014 г.. Получено 8 июн 2014.
- ^ а б c d е ж грамм час я j «Глава 5.16». Всемирный доклад о раке, 2014 г.. Всемирная организация здоровья. 2014 г. ISBN 978-9283204299. В архиве из оригинала от 19 сентября 2016 г.
- ^ а б «Рак головного мозга и другой нервной системы - статистические данные о раке». ВИДЯЩИЙ. Получено 22 июля 2019.
- ^ Вос, Тео; Аллен, Кристина; Арора, Мегха; Барбер, Райан М .; Bhutta, Zulfiqar A .; Браун, Александрия; Картер, Остин; Кейси, Дэниел С.; Чарлсон, Фиона Дж .; Чен, Алан З .; Коггесхолл, Меган; Корнаби, Лесли; Дандона, Лалит; Дикер, Дэниел Дж .; Дилегге, Тина; Эрскин, Холли Э .; Феррари, Ализе Дж .; Фицморис, Кристина; Флеминг, Том; Forouzanfar, Mohammad H .; Фуллман, Нэнси; Гетинг, Питер В .; Goldberg, Ellen M .; Грец, Николас; Haagsma, Juanita A .; Hay, Simon I .; Джонсон, Кэтрин О .; Kassebaum, Николас Дж .; Кавасима, Тоана; и другие. (Октябрь 2016 г.). «Глобальная, региональная и национальная заболеваемость, распространенность и годы, прожитые с инвалидностью для 310 заболеваний и травм, 1990–2015 годы: систематический анализ для исследования глобального бремени болезней 2015». Ланцет. 388 (10053): 1545–1602. Дои:10.1016 / S0140-6736 (16) 31678-6. ЧВК 5055577. PMID 27733282.
- ^ Ван Х., Нагави М., Аллен С., Барбер Р.М., Бхутта З.А., Картер А. и др. (ГББ 2015 г. Смертность и причины смерти соавторов) (октябрь 2016 г.). «Ожидаемая продолжительность жизни на глобальном, региональном и национальном уровнях, смертность от всех причин и смертность от конкретных причин для 249 причин смерти, 1980–2015 годы: систематический анализ для исследования глобального бремени болезней 2015 года». Ланцет. 388 (10053): 1459–1544. Дои:10.1016 / S0140-6736 (16) 31012-1. ЧВК 5388903. PMID 27733281.
- ^ Лонго, Дэн Л. (2012). «369 припадков и эпилепсии». Принципы внутренней медицины Харрисона (18-е изд.). Макгроу-Хилл. п. 3258. ISBN 978-0-07-174887-2.
- ^ «Доброкачественная опухоль головного мозга (не злокачественная)». nhs.uk. 20 октября 2017 г.. Получено 29 июля 2019.
- ^ а б Merrell RT (декабрь 2012 г.). «Опухоли головного мозга». Болезнь-месяц. 58 (12): 678–89. Дои:10.1016 / j.disamonth.2012.08.009. PMID 23149521.
- ^ Всемирный доклад о раке, 2014 г.. Всемирная организация здоровья. 2014. С. Глава 1.3. ISBN 978-9283204299.
- ^ «Факты об опухолях головного мозга 2011» (PDF). Альянс по опухолям головного мозга, Австралия. Архивировано из оригинал (PDF) 25 января 2014 г.. Получено 9 июн 2014.
- ^ «Опухоли головного мозга». В архиве из оригинала 12 августа 2016 г.. Получено 2 августа 2016.
- ^ а б "Перепады настроения и когнитивные изменения | Американская ассоциация опухолей головного мозга". www.abta.org. Архивировано из оригинал 2 августа 2016 г.. Получено 3 августа 2016.
- ^ «Как справиться с изменениями личности и поведения». www.brainsciencefoundation.org. В архиве с оригинала 30 июля 2016 г.. Получено 3 августа 2016.
- ^ а б c d Кан К., Финкель А. (июнь 2014 г.). «Это опухоль - современный обзор головной боли и опухоли головного мозга». Текущие отчеты о боли и головной боли. 18 (6): 421. Дои:10.1007 / s11916-014-0421-8. PMID 24760490. S2CID 5820118.
- ^ "Носовые кровотечения и головные боли: у вас рак мозга?". Advanced Neurosurgery Associates. 19 ноября 2020 г.. Получено 26 ноября 2020.
- ^ а б Грегг Н., Арбер А., Ашкан К., Бразилия Л., Бхангу Р., Бини Р. и др. (Ноябрь 2014 г.). «Нейроповеденческие изменения у пациентов после опухоли головного мозга: взгляд пациентов и родственников» (PDF). Поддерживающая терапия при раке. 22 (11): 2965–72. Дои:10.1007 / s00520-014-2291-3. PMID 24865878. S2CID 2072277.
- ^ а б «Как справиться с изменениями личности и поведения». www.brainsciencefoundation.org. В архиве с оригинала 30 июля 2016 г.. Получено 27 июля 2016.
- ^ а б c "Перепады настроения и когнитивные изменения | Американская ассоциация опухолей головного мозга". www.abta.org. Архивировано из оригинал 15 августа 2016 г.. Получено 27 июля 2016.
- ^ Варник, доктор медицины, Рональд (август 2018 г.). «Опухоли головного мозга: введение». Клиника мозга и позвоночника Mayfield.
- ^ «Изменения зрения - симптомы опухоли головного мозга». www.thebraintumourcharity.org. Архивировано из оригинал 10 февраля 2018 г.. Получено 9 февраля 2018.
- ^ а б «Опухоли головного мозга». Детская больница Висконсина. 6 марта 2019.
- ^ а б c Джонс, Калеб. "Симптомы опухоли головного мозга | Майлз надежды | Фонд опухолей головного мозга". milesforhope.org. Архивировано из оригинал 14 августа 2016 г.. Получено 3 августа 2016.
- ^ Биверс, Захари; Хуссейн, Сана; Boele, Florien W .; Руни, Аласдер Г. (17 июля 2020 г.). «Фармакологическое лечение депрессии у людей с первичной опухолью головного мозга». Кокрановская база данных систематических обзоров. 7: CD006932. Дои:10.1002 / 14651858.CD006932.pub4. ISSN 1469-493X. ЧВК 7388852. PMID 32678464.
- ^ Кришнатрея М., Катаки А.С., Шарма Дж. Д., Бхаттачарья М., Нанди П., Хазарика М. (2014). «Краткая описательная эпидемиология первичных злокачественных опухолей головного мозга из Северо-Восточной Индии». Азиатско-Тихоокеанский журнал профилактики рака. 15 (22): 9871–3. Дои:10.7314 / apjcp.2014.15.22.9871. PMID 25520120.
- ^ Kleihues P, Ohgaki H, Eibl RH, Reichel MB, Mariani L, Gehring M, Petersen I, Höll T., von Deimling A, Wiestler OD, Schwab M (1994). «Тип и частота мутаций р53 в опухолях нервной системы и ее покровов». Молекулярная нейроонкология и ее влияние на клиническое лечение опухолей головного мозга. Последние результаты исследований рака. 135. Springer. С. 25–31. ISBN 978-3540573517.
- ^ Ходжсон Т.С., Нильсен С.М., Лесняк М.С., Лукас Р.В. (сентябрь 2016 г.). «Неврологическое лечение болезни фон Гиппеля-Линдау». Невролог (Рассмотрение). 21 (5): 73–8. Дои:10.1097 / NRL.0000000000000085. PMID 27564075. S2CID 29232748.
- ^ Роджерс Л., Барани И., Чемберлен М., Кейли Т.Дж., Макдермотт М., Райзер Дж. И др. (Январь 2015 г.). «Менингиомы: база знаний, результаты лечения и неопределенности. Обзор РАНО». Журнал нейрохирургии (Рассмотрение). 122 (1): 4–23. Дои:10.3171 / 2014.7.JNS131644. ЧВК 5062955. PMID 25343186.
- ^ Hourigan CS (июнь 2006 г.). «Молекулярные основы целиакии». Клиническая и экспериментальная медицина (Рассмотрение). 6 (2): 53–9. Дои:10.1007 / s10238-006-0095-6. PMID 16820991. S2CID 12795861.
- ^ «Причины, симптомы, стадии и продолжительность жизни рака мозга». MedicineNet. Получено 24 февраля 2020.
- ^ Frei P, Poulsen AH, Johansen C, Olsen JH, Steding-Jessen M, Schüz J (октябрь 2011 г.). «Использование мобильных телефонов и риск опухолей головного мозга: обновление датского когортного исследования». BMJ. 343: d6387. Дои:10.1136 / bmj.d6387. ЧВК 3197791. PMID 22016439.
- ^ «МАИР классифицирует радиочастотные электромагнитные поля как потенциально канцерогенные для человека» (PDF). Всемирная организация здоровья пресс-релиз №208 (Пресс-релиз). Международное агентство по изучению рака. 31 мая 2011 г. В архиве (PDF) из оригинала от 1 июня 2011 г.. Получено 2 июн 2011.
- ^ а б c d Мур, Кейт Л. (сентябрь 2017 г.). Клинически ориентированная анатомия. Агур, А. М. Р., Далли, Артур Ф., II (Восьмое изд.). Филадельфия. ISBN 9781496347213. OCLC 978362025.
- ^ «Менингиома-опухоль головного мозга». нейрохирургия.ucla.edu. Получено 29 июля 2019.
- ^ "Нейроны и глиальные клетки | Тренинг SEER". training.seer.cancer.gov. Получено 29 июля 2019.
- ^ Ostrom QT, Gittleman H, Farah P, Ondracek A, Chen Y, Wolinsky Y, et al. (Ноябрь 2013). «Статистический отчет CBTRUS: первичные опухоли головного мозга и центральной нервной системы, диагностированные в США в 2006-2010 гг.». Нейроонкология. 15 Дополнение 2 (Дополнение 2): II1-56. Дои:10.1093 / neuonc / not151. ЧВК 3798196. PMID 24137015.
- ^ а б Herholz K, Langen KJ, Schiepers C, Mountz JM (ноябрь 2012 г.). «Опухоли головного мозга». Семинары по ядерной медицине. 42 (6): 356–70. Дои:10.1053 / j.semnuclmed.2012.06.001. ЧВК 3925448. PMID 23026359.
- ^ а б c d е IV M, Yoon BC, Heit JJ, Fischbein N, Wintermark M (январь 2018 г.). «Текущее клиническое состояние расширенной магнитно-резонансной томографии для диагностики опухолей головного мозга и последующего наблюдения». Семинары по рентгенологии. 53 (1): 45–61. Дои:10.1053 / j.ro.2017.11.005. PMID 29405955.
- ^ Маргевич С., Кордова С., Чи А.С., Джейн Р. (январь 2018 г.). "Современное лечение и визуализация наблюдения за глиобластомой". Семинары по рентгенологии. 53 (1): 23–36. Дои:10.1053 / j.ro.2017.11.003. PMID 29405952.
- ^ Энциклопедия MedlinePlus: Некроз
- ^ «Что нужно знать об опухолях головного мозга». Национальный институт рака. В архиве из оригинала 27 января 2012 г.. Получено 25 февраля 2012.
- ^ Пак Би Джей, Ким Х. К., Шаде Б., Ли Дж. Х. (2009). «Эпидемиология». В Ли JH (ред.). Менингиомы: диагностика, лечение и исход. Springer. п. 11. ISBN 978-1-84882-910-7.
- ^ «Классификации опухолей головного мозга». AANS. Американская ассоциация неврологических хирургов. В архиве из оригинала 24 апреля 2017 г.. Получено 23 апреля 2017.
- ^ Энциклопедия MedlinePlus: Метастатическая опухоль головного мозга
- ^ Frappaz D, Mornex F, Saint-Pierre G, Ranchere-Vince D, Jouvet A, Chassagne-Clement C и др. (1999). «Костный метастаз мультиформной глиобластомы подтвержден тонкоигольной биопсией». Acta Neurochirurgica. 141 (5): 551–2. Дои:10.1007 / s007010050342. PMID 10392217. S2CID 40327650.
- ^ Николато А., Героса М.А., Фина П., Юццолино П., Джорджутти Ф., Бриколо А. (сентябрь 1995 г.). «Прогностические факторы при супратенториальных астроцитомах низкой степени злокачественности: многомерный статистический анализ у 76 хирургически пролеченных взрослых пациентов». Хирургическая неврология. 44 (3): 208–21, обсуждение 221–3. Дои:10.1016/0090-3019(95)00184-0. PMID 8545771.
- ^ Lecavalier-Barsoum M, Quon H, Abdulkarim B (май 2014 г.). «Адъювантное лечение анапластических олигодендроглиом и олигоастроцитом». Кокрановская база данных систематических обзоров (5): CD007104. Дои:10.1002 / 14651858.cd007104.pub2. ЧВК 7388823. PMID 24833028.
- ^ Спецлер РФ, Санаи Н. (февраль 2012 г.). «Тихая революция: безретракторная хирургия сложных поражений сосудов и основания черепа». Журнал нейрохирургии. 116 (2): 291–300. Дои:10.3171 / 2011.8.JNS101896. PMID 21981642.
- ^ "Опухоли головного и спинного мозга: хирургия и восстановление | Расширенная нейрохирургия". Advanced Neurosurgery Associates. Получено 8 октября 2020.
- ^ Пол Бреннан (4 августа 2008 г.). «Введение в рак мозга». Clinicallog.com. В архиве из оригинала 17 февраля 2012 г.. Получено 19 декабря 2011.
- ^ «Сравнение методов радиохирургии - Cyberknife, Gamma Knife, Novalis Tx». Архивировано из оригинал 20 мая 2007 г.. Получено 22 июля 2014.
- ^ «Лечение вторичных опухолей головного мозга с помощью WBRT». Cancer Research UK. В архиве из оригинала 25 октября 2007 г.. Получено 5 июн 2012.
- ^ «Облучение всего мозга увеличивает риск проблем с обучением и памятью у онкологических больных с метастазами в мозг». Онкологический центр доктора медицины Андерсона. Архивировано из оригинал 5 октября 2008 г.. Получено 5 июн 2012.
- ^ «Метастатические опухоли головного мозга». Международная ассоциация радиохирургии. Архивировано из оригинал 16 июня 2012 г.. Получено 5 июн 2012.
- ^ Хан, Лулуэль; Солиман, Хани; Сахгал, Арджун; Перри, Джеймс; Сюй, Вэй; Цао, Май Н. (21 мая 2020 г.). «Повышение дозы внешнего лучевого излучения при глиоме высокой степени злокачественности». Кокрановская база данных систематических обзоров. 5: CD011475. Дои:10.1002 / 14651858.CD011475.pub3. ISSN 1469-493X. ЧВК 7389526. PMID 32437039.
- ^ «Как работают наши пациенты: мультиформная глиобластома». Программа нейроонкологии UCLA. Архивировано из оригинал 9 июня 2012 г.. Получено 5 июн 2012.
- ^ Далви А. «Гидроцефалия нормального давления. Причины, симптомы, лечение». eMedicineHealth. Emedicinehealth.com. В архиве из оригинала 22 февраля 2012 г.. Получено 17 февраля 2012.
- ^ «Стволовые глиомы мозга в детстве». Детствоbraintumor.org. В архиве из оригинала 9 марта 2012 г.. Получено 17 февраля 2012.
- ^ Сасмита АО, Вонг Ю.П., Линг А.П. (февраль 2018 г.). «Биомаркеры и достижения в терапии мультиформной глиобластомы». Азиатско-Тихоокеанский журнал клинической онкологии. 14 (1): 40–51. Дои:10.1111 / ajco.12756. PMID 28840962.
- ^ "Руководство GBM - Центр опухолей головного мозга MGH". Brain.mgh.harvard.edu. В архиве из оригинала 16 февраля 2012 г.. Получено 17 февраля 2012.
- ^ Тай С.К., Касахара Н. (январь 2008 г.). «Репликационно-компетентные ретровирусные векторы для генной терапии рака» (PDF). Границы биологических наук. 13 (13): 3083–95. Дои:10.2741/2910. PMID 17981778. Архивировано из оригинал (PDF) 19 марта 2012 г.
- ^ Мерфи AM, Рабкин С.Д. (апрель 2013 г.). «Текущее состояние генной терапии опухолей головного мозга». Трансляционные исследования. 161 (4): 339–54. Дои:10.1016 / j.trsl.2012.11.003. ЧВК 3733107. PMID 23246627.
- ^ Ty AU, см. SJ, Rao JP, Khoo JB, Wong MC (январь 2006 г.). «Химиотерапия олигодендроглиальной опухоли с использованием ПКВ с пониженной интенсивностью дозы: опыт Сингапура». Неврология. 66 (2): 247–9. Дои:10.1212 / 01.wnl.0000194211.68164.a0. PMID 16434664. S2CID 31170268. В архиве из оригинала от 20 июля 2008 г.
- ^ «Неврология». Неврология. В архиве из оригинала 19 февраля 2012 г.. Получено 17 февраля 2012.
- ^ «Акустическая неврома (вестибулярная шваннома)». www.hopkinsmedicine.org. Получено 19 июля 2019.
- ^ "Своевременно". www.uptodate.com. Получено 19 июля 2019.
- ^ Бонди М.Л., Шерер М.Э., Малмер Б., Барнхольц-Слоан Дж. С., Дэвис Ф. Г., Ильясова Д. и др. (Октябрь 2008 г.). «Эпидемиология опухолей головного мозга: консенсус Консорциума по эпидемиологии опухолей головного мозга». Рак. 113 (7 Прил.): 1953–68. Дои:10.1002 / cncr.23741. ЧВК 2861559. PMID 18798534.
- ^ а б c «Статистика рака: рак мозга и другой нервной системы». Национальный институт рака. 31 марта 2019.
- ^ Халло Г.И., Бенардете Е.А. (январь 2010 г.). «Астроцитома низкой степени злокачественности». В архиве из оригинала 27 июля 2010 г. Цитировать журнал требует
| журнал =(помощь) - ^ "CANCERMondial". Международное агентство по изучению рака. В архиве из оригинала 17 февраля 2012 г.. Получено 17 февраля 2012.
- ^ а б «Каковы основные статистические данные об опухолях головного и спинного мозга?». Американское онкологическое общество. 1 мая 2012 г. В архиве из оригинала от 2 июля 2012 г.
- ^ «Информационный бюллетень CBTRUS за 2018 г.». Центральный реестр опухолей головного мозга США. 31 марта 2019.
- ^ «Статистика головного мозга, других ЦНС и внутричерепных опухолей». Cancer Research UK. В архиве из оригинала 16 октября 2014 г.. Получено 27 октября 2014.
- ^ а б «Быстрые факты об опухолях головного мозга». Национальное общество опухолей головного мозга. Получено 14 февраля 2019.
- ^ «CBTRUS - Информационный бюллетень CBTRUS 2018». www.cbtrus.org. Получено 14 февраля 2019.
- ^ Хода, Сайед А; Ченг, Эстер (6 ноября 2017 г.). "Основная патология Роббинса". Американский журнал клинической патологии. 148 (6): 557. Дои:10.1093 / ajcp / aqx095. ISSN 0002-9173.
- ^ Чемберлен М.С., Корманик П.А. (февраль 1998 г.). «Практические рекомендации по лечению злокачественных глиом». Западный медицинский журнал. 168 (2): 114–20. ЧВК 1304839. PMID 9499745.
- ^ «Детский рак головного мозга теперь приводит к большему количеству смертей, чем лейкемия». Удача. Получено 14 февраля 2019.
- ^ Герни Дж. Г., Смит М. А., Бунин Г. Р.. «ЦНС и прочие внутричерепные и интраспинальные новообразования» (PDF). Педиатрическая монография SEER. Национальный институт рака. С. 51–57. В архиве (PDF) из оригинала 17 декабря 2008 г.. Получено 4 декабря 2008.
В США около 2200 детей и подростков младше 20 лет ежегодно диагностируются злокачественные опухоли центральной нервной системы. Более 90 процентов первичных злокачественных новообразований ЦНС у детей локализуются в головном мозге.
- ^ Rood BR. «Инфантильные опухоли головного мозга». Фонд детских опухолей головного мозга. В архиве из оригинала 11 ноября 2012 г.. Получено 23 июля 2014.
- ^ Echevarría ME, Fangusaro J, Goldman S (июнь 2008 г.). "Опухоли половых клеток центральной нервной системы у детей: обзор". Онколог. 13 (6): 690–9. Дои:10.1634 / теонколог.2008-0037. PMID 18586924.
- ^ «О детских опухолях головного мозга». В архиве из оригинала 7 августа 2016 г.. Получено 16 июн 2016.
- ^ Блох, О (2015). Иммунотерапия злокачественных глиом. Лечение рака и исследования. 163. С. 143–58. Дои:10.1007/978-3-319-12048-5_9. ISBN 978-3-319-12047-8. PMID 25468230.
- ^ Ауэр Р., Белл Дж. К. (январь 2012 г.). «Онколитические вирусы: умная терапия умного рака». Будущая онкология. 8 (1): 1–4. Дои:10.2217 / fon.11.134. PMID 22149027.
- ^ Гарбер К. (март 2006 г.). «Китай одобрил первую в мире онколитическую вирусную терапию для лечения рака». Журнал Национального института рака. 98 (5): 298–300. Дои:10.1093 / jnci / djj111. PMID 16507823. В архиве из оригинала 10 июня 2013 г.
- ^ Logg CR, Tai CK, Logg A, Anderson WF, Kasahara N (май 2001 г.). «Уникально стабильный ретровирусный вектор, способный к репликации, обеспечивает эффективную доставку генов in vitro и в солидных опухолях». Генная терапия человека. 12 (8): 921–32. Дои:10.1089/104303401750195881. PMID 11387057.
- ^ Тай СК, Ван В.Дж., Чен Т.К., Касахара Н. (ноябрь 2005 г.). «Одноразовая многоцикловая генная терапия для суицида с помощью репликационно-компетентных ретровирусных векторов обеспечивает долгосрочное улучшение выживаемости при экспериментальной глиоме». Молекулярная терапия. 12 (5): 842–51. Дои:10.1016 / j.ymthe.2005.03.017. PMID 16257382. В архиве из оригинала 12 сентября 2010 г.
- ^ «Исследование ретровирусного репликационного вектора, применяемого для субъектов с рецидивирующей злокачественной глиомой». Clinical Trials.gov. Июль 2014 г. В архиве из оригинала 26 ноября 2011 г.
- ^ ван дер Поль Y, Mouliere F (октябрь 2019 г.). «К раннему выявлению рака путем расшифровки эпигенетических и экологических отпечатков внеклеточной ДНК». Раковая клетка. 36 (4): 350–368. Дои:10.1016 / j.ccell.2019.09.003. PMID 31614115.
внешняя ссылка
| Классификация | |
|---|---|
| Внешние ресурсы |
| Викискладе есть медиафайлы по теме Опухоли головного мозга. |
- Рак головного мозга и ЦНС в Керли
- Информация об опухоли головного мозга из Cancer Research UK
- Нейроонкология: Рекомендации по лечению рака
- Учебный файл MedPix МРТ первичной лимфомы головного мозга и др.




